Спросите врача!
Кератоконус
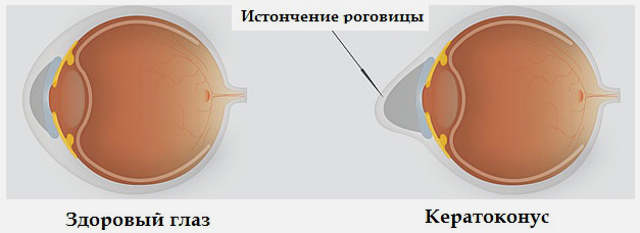
Дистрофические (связанные с нарушениями тканевого питания), дегенеративные изменения в роговичной оболочке глаза в некоторых случаях приводят к выраженной деформации этого внешнего прозрачного защитного слоя. Роговица вытягивается вперед, приобретая своеобразную заостренную, коническую форму. Соответственно, грубо меняются рефракционные характеристики – преломление света при такой форме исключает четкое различение объектов.
Данное состояние носит название «кератоконус» и является серьезной офтальмологической патологией, требующей своевременного квалифицированного вмешательства. Быстро снижается четкость зрения, возникают разнообразные оптические аберрации (искажение формы видимых объектов, гало-эффект вокруг источников света, «радужная» размытость контуров, двоение или многократное дублирование предметов), утрачивается способность к бинокулярному зрению; в некоторых случаях развивается болевой синдром, роговичная оболочка мутнеет. Необходимо тщательное обследование, включая точные топологические измерения геометрии кератоконуса, биомикроскопию, томографию, офтальмометрию и т.д. Обратного развития данное состояние не обнаруживает, и для его устранения прибегают к тому или иному, – в зависимости от конкретной клинической картины, – офтальмохирургическому вмешательству (кросс-линкинг, имплантация роговичных колец, кератопластика).
Кератоконус, к счастью, относится к относительно редким заболеваниям: в общем объеме офтальмологической патологии его доля составляет от 0,01% до 0,6% случаев. Следует подчеркнуть, однако, что эти оценки являются приближенными и неоднозначными, поскольку на частоту заболеваемости влияет ряд факторов – например, географический или расовый (есть статистические данные о том, что монголоиды заболевают чаще). Нет единого мнения и в том, зависит ли риск развития кератоконуса от пола. Медико-статистические исследования затрудняются, в частности, сложностями дифференциальной диагностики на ранних этапах – например, между начальным развитием кератоконуса и сложным астигматизмом.
Достоверно установлено, что «запуск» кератоконусной деформации в большинстве случаев происходит в пубертатном возрасте, в период бурного полового созревания. Практически всегда (95% случаев) поражаются оба глаза. Что касается характера развития болезни (возможные варианты – медленное нарастание, скачкообразное течение с периодами временного улучшения, спонтанная приостановка, быстрое прогрессирование патологии, острый кератоконус), то он является сугубо индивидуальным и различается даже на правом и левом глазу одного и того же пациента.
Причины кератоконуса
В силу ряда обстоятельств (редкая встречаемость, сложности диагностики и пр.) кератоконус на сегодняшний день исследован недостаточно. В первую очередь, это касается причин и этиопатогенетических механизмов заболевания. В научной литературе сообщается о нескольких факторах, которые с различной степенью достоверности могут оказаться пусковыми: генетический, эндокринный, обменный, иммунный и пр. Наиболее аргументированной представляется полиэтиологическая гипотеза, согласно которой конусная деформация роговицы обусловлена наследственной предрасположенностью в сочетании с обменными и иммунными нарушениями; такое сочетание особенно опасно именно в периоды интенсивной и быстрой гормональной перестройки (что, в частности, и наблюдается у подростков). В различных источниках сообщалось также о возможном влиянии экологического фактора (радиационный фон, загрязнение воздуха), чрезмерной инсоляции (воздействие ультрафиолетовой части солнечного спектра), высказывались предположения о провоцирующей роли самых разных заболеваний (аллергических, инфекционно-воспалительных, травматических, генетических). Наконец, в последнее время стали появляться тревожные сообщения об участившихся случаях кератоконуса вследствие постоперационной кератоэктазии, которая, в свою очередь, иногда становится побочным эффектом лазерной коррекции зрения.
Известно, что в ткани пораженной кератоконусом роговицы происходят кардинальные биохимические сдвиги: снижается концентрация коллагена и белка, образуются свободные радикалы и т.д. В результате резко снижается упругость и эластичность роговичного слоя, он пребывает в постоянном жестком натяжении и постепенно вытягивается в конус.
Классификация кератоконуса
В зависимости от контекста (теоретический, исследовательский, диагностический, терапевтический), в медицине применяются различные подходы и критерии классификации заболеваний. Так, по генезу кератоконус делят на первичный и вторичный. «Вторичность» подразумевает известную, установленную причину развития – и большинство случаев вторичного кератоконуса вызвано, к сожалению, ятрогенными причинами, т.е. медицинским вмешательством.
Было предложено несколько различных классификаций по стадиям развития; среди них наибольшее распространение получил вариант швейцарского офтальмолога Марка Амслера, состоящий из четырех градаций.
Кератоконус в первой стадии проявляется астигматизмом (невозможностью четкой фокусировки) и незначительным снижением остроты зрения, которое может быть оптически скорректировано – цилиндрическими очками или линзами. На второй стадии астигматизм также еще поддается оптической коррекции, однако острота зрения снижается уже до 0,4-0,1 от норматива. На третьей стадии кератоконуса интенсивны процессы истончения и вытягивания роговицы кпереди; зрение ухудшается до 0,1-0,02, что может быть исправлено лишь жесткими контактными линзами. Наконец, четвертая стадия характеризуется выраженной конической деформацией, снижением остроты зрения в некорригируемой степени (0,02 - 0,01), мутностью роговичной оболочки.
Видео по теме
Симптомы кератоконуса
Клиническая картина кератоконуса определяется, в основном, оптико-геометрическими закономерностями: по мере нарастания «конусности» роговицы, – прозрачной преломляющей среды, – фокусная точка смещается вперед от сетчатки (прогрессирует близорукость). Практически сразу присоединяется астигматическая симптоматика (рассогласование осей рефракции, общая расфокусировка), показатели которой в динамике постоянно меняются. Типичным симптомом является также монокулярная диплопия, – раздваивание наблюдаемых больным глазом объектов, – причем вскоре количество иллюзорных «копий» значительно увеличивается.
Нестабильность рефракционных нарушений вынуждает пациента часто менять очки, однако оптическая коррекция, даже рассчитанная офтальмологом с высокой точностью, дает лишь неполный и краткосрочный эффект: в случаях быстрого прогрессирования болезни ситуация иной раз успевает измениться за время между получением рецепта на новые очки и их изготовлением. Все менее эффективными становятся и мягкие контактные линзы, поскольку плотное их прилегание к роговице с определенного момента уже не корригирует, а лишь повторяет аномальную кривизну поверхности.
Многие пациенты жалуются на искажения линейности (прямые линии видятся выгнутыми, буквы в печатном тексте теряют привычную форму, что крайне затрудняет чтение), отмечают гало-ореолы вокруг светящихся объектов, болезненно обостренную чувствительность к свету, резь, жжение, зуд, «песок» в глазах. На более поздних этапах феномен «куриной слепоты» (резкое снижение зрения в полумраке или сумерках) сменяется снижением световой чувствительности как таковой. Тем временем характерное выпячивание роговицы постепенно становится заметным и очевидным.
Несмотря на большой разброс статистических показателей, в целом кератоконус принято считать медленно прогрессирующим заболеванием. От начала процесса до формирования развернутой симптоматики, присущей четвертой стадии, обычно проходит 10-15 лет; примерно у половины больных развитие кератоконуса надолго приостанавливается или резко замедляется на первой стадии. Однако у 5-10% пациентов стремительно развивается т.н. острый кератоконус: разрывается десцеметова оболочка (задняя пограничная мембрана), роговичное вещество наполняется жидкостью, что сопровождается интенсивным болевым синдромом и отеком роговицы. Острая фаза такого состояния длится до 3 недель, в течение которых симптоматика постепенно редуцируется (по мере рубцевания роговичных тканей). Иногда кривизна роговицы после острого кератоконуса несколько нормализуется, приближаясь к сферической, и субъективно такие пациенты отмечают улучшение зрения.
Диагностика кератоконуса
Поскольку первичные пациенты на самых ранних стадиях кератоконуса жалуются, в основном, на двоение и незначительное снижение остроты зрения, первым диагностическим мероприятием становится стандартная визиметрия. По результатам назначаются слабые корригирующие очки и/или профилактическая витаминотерапия и релаксирующая глазная гимнастика. Однако в случаях истинного кератоконуса, как правило, довольно быстро выявляется тенденция к прогрессирующей односторонней миопии, требуются все более сильные и сложные очки (с цилиндрическим компонентом кривизны линз для коррекции астигматизма), при этом их параметры также приходится вскоре менять.
Дополнительными специальными исследованиями (диафаноскопия, скиаскопия, офтальмометрия, офтальмоскопия) на этом этапе обычно обнаруживается характерная деформация роговицы. Наиболее информативными методами ранней и уточняющей диагностики являются кератопахиметрия и фотокератометрия. Компьютерная кератометрия позволяет измерить радиус, выраженность «конуса», эксцентриситет, степень асимметрии и пр.
Биомикроскопия предназначена для выявления и анализа патологических изменений в ткани роговицы на микроскопическом уровне (изменения в эндотелиальных клетках, начальное помутнение, утолщение, трещины и микроразрывы десцеметовой оболочки и т.д.).
В хорошо оснащенных офтальмологических центрах и клиниках при подозрении на кератоконус есть возможность применить высокотехнологичные диагностические методы: компьютерную топографию, когерентную томографию и др.
Лечение кератоконуса
В зависимости от стадии, особенностей течения и темпов развития кератоконуса, может быть показано как консервативное лечение, так и офтальмохирургическое вмешательство.
Консервативная терапия включает, прежде всего, оптическую коррекцию. На ранних этапах, – при стабилизации процесса и негрубом снижении зрения, – назначают очки; при более выраженной симптоматике показаны контактные линзы. Для случаев, когда мягкие линзы уже не справляются со своей задачей, в последние годы производителями предлагаются комбинированные «полужесткие» линзы (с мягким периметром и жесткой центральной частью, которая механически вдавливает выступающую область роговицы). Для улучшения общего состояния зрительной системы и профилактики дальнейшего прогрессирования патологического процесса назначаются витаминные и антиоксидантные комплексы, иммуномодуляторы и стимуляторы, препараты для активации кровообращения и питания тканей, физиотерапия (фонофорез, магнитотерапия и др.). Случаи внезапного развития острого кератоконуса относятся к неотложным состояниям и требуют срочной помощи в ближайшей дежурной офтальмологической клинике (закапывание мидриатиков, давящая повязка на глаз).
Эффективным методом терапии кератоконуса является удаление поверхностного эпителиального роговичного слоя с последующей инстилляцией рибофлавина и ультрафиолетовым облучением. Этот метод, получивший название «кросс-линкинг», служит для укрепления роговицы и повышения ее упругости, т.е. сопротивляемости к растяжению. В ряде случаев кросс-линкингом удается приостановить процесс или даже обернуть его вспять, – смягчив уже сформировавшуюся рефракционную аномалию, – после чего возвращаются к обычной оптической коррекции (очки, мягкие контактные линзы). На первых этапах развития кератоконуса может быть показана и целесообразна лазерная коррекция (методики фоторефракционной и фототерапевтической кератэктомии): устраняется миопия и астигматический компонент, укрепляется внешний слой роговичной оболочки.
В других случаях может быть назначена термокератопластика – коагулятором утолщаются те зоны роговичной оболочки, которые «отстают» от выступающей вперед центральной вершины конуса. Другими вариантами хирургического вмешательства является имплантация стромальных колец (строма – основная роговичная ткань) или донорской роговицы в целом. Последний вариант, т.е. классическая сквозная кератопластика, может быть применен даже на конечных этапах кератоконусной деформации; данный метод отличается очень высокой (до 90-95%) вероятностью приживления донорского материала и эффективностью в плане повышения остроты зрения.
В нашем офтальмологическом центре все возможности для качественной диагностики и эффективного лечения кератоконуса. Мы располагаем современными методиками, способными помочь даже в самых сложных случаях: проводим кросс-линкинг, имплантирум роговичные сегменты и осуществляем все виды кератопластики (в т.ч. с использованием фемтосекундного лазера).
Прогноз при кератоконусе
Как указывалось выше, развитие кератоконуса не всегда предсказуемо: встречаются быстрые, неравномерные, длительно ремитирующие и др. варианты течения. Общей тенденцией является медленное прогрессирование и относительно благоприятный прогноз. Установлено также, что темп развития обратно коррелирует с возрастом начала процесса: чем позже начинается деформация и тканевые изменения, тем течение медленнее и, соответственно, прогноз благоприятней.
Наиболее тяжелым вариантом динамики является стремительное развитие острого кератоконуса, включая разрыв мембраны, пропитывание жидкостью и, как следствие, утрата роговицей прозрачности. В некоторых случаях также отмечается выраженный астигматизм после оперативного вмешательства, корригируемый обычно контактными линзами.
В число профилактических мероприятий, существенно снижающих риск «запуска» кератоконусных процессов, входит своевременное лечение и контроль имеющихся хронических заболеваний, будь то эндокринная, инфекционная, аллергическая, иммунная или любая иная патология.


 Написать в WhatsApp
Написать в WhatsApp Задать свой вопрос
Задать свой вопрос

 Telegram
Telegram