Спросите врача!
Восстановление зрения лазером в Москве
С оптическими квантовыми генераторами когерентного излучения, – «в народе» мы их называем лазерами и давно считаем чем-то привычным и понятным, – у офтальмологии сложились совершенно особые отношения. Теоретическое и технологическое развитие лазерной идеи в течение около ста лет шло параллельно с развитием офтальмохирургической методологии, чтобы к началу ХХI века превратиться в ярчайший пример гуманитарно-технического симбиоза.

На сегодняшний день Всемирная организация здравоохранения признает офтальмологию наиболее эффективной и безопасной отраслью медицины вообще – по таким показателям, в частности, как атравматичность и малоинвазивность, степень восстановления утраченной функции, минимизация осложнений и побочных эффектов. Следует признать, что столь высокой оценкой офтальмология не в последнюю очередь обязана применению лазеров. Они могут применяться для восстановления зрения при таких заболеваниях, как:
- Нарушения рефракции (близорукость, дальнозоркость и астигматизм)
- При глаукоме (операции лазерной иридэтокмии и трабекулопластике)
- Патологии глазного дна (при разрывах и дистрофиях сетчатки, кровоизлияниях и ретинопатиях, макулярном отеке)
- Катаракте (фемтосекундное сопровождение факоэмульсификации или лазерная дисцизия вторичной катаракты)
Физические свойства мощного светового потока, сфокусированного в тонкую нерасходящуюся нить, оказались практически идеальными для создания бесконтактной иглы, бескровного скальпеля, бесшовного доступа, антисептического коагулятора и других «фантастических» инструментов, которые сейчас занимают прочное место в арсенале многих хирургических специальностей.
Но именно офтальмология, – учитывая сложность, микроскопичность и чрезвычайную хрупкость объекта деятельности, – нуждалась в таком инструментарии, пожалуй, больше любой другой отрасли, и, дождавшись практического внедрения, воспользовалась им с максимальной отдачей. Лазерные технологии в настоящее время успешно применяются не только для коррекции кривизны роговицы (что уже давно стало классикой), но и в гораздо более сложных, с клинической точки зрения, ситуациях: для лечения тяжелых заболеваний сетчатки, при катаракте, глаукоме и др. В свою очередь, пациенты очень быстро «освоились» в офтальмолазерной эпохе, – к хорошему человек вообще привыкает быстро, – и сегодня никого уже не удивляет то, что сложнейшие операции производятся амбулаторно за 10-15 минут, что период реабилитации сократился чуть ли не до пары часов, что записаться на прием у милой девушки-регистратора в офтальмоцентре – это все, что необходимо для восстановления ясного зрения или для спасения от некогда неминуемой слепоты.
Такая «обыденность» врачам не обидна. Она означает лишь, что любимая и сердцем избранная профессия развивается быстро и правильно, что колоссальные научно-исследовательские усилия (невидимые и неинтересные «широким массам») увенчались успехом; а успех для офтальмолога – это здоровые глаза пациентов. Значит, надо идти вперед и дальше, к решению тех проблем, которые по сей день остаются нерешенными или кажутся пока нерешаемыми.
Восстановление зрения при близорукости, дальнозоркости и астигматизме
Рефракционная аномалия – нечеткость зрения вдаль (миопия, близорукость), вблизи (гиперметропия, дальнозоркость) или на любой дистанции (астигматизм), обусловленная отклонениями оптических сред глаза от анатомической нормы. В первую очередь, это касается роговой оболочки и хрусталика – двух важнейших линз, фокусирующих изображение на светочувствительной сетчатке глазного дна. Проблемы могут быть обусловлены врожденной или приобретенной деформацией, аномальными значениями коэффициента преломления света, неправильными пропорциями глазного яблока и его внутренних структур. Однако в очень многих случаях причиной аметропии (рефракционной аномалии) оказывается именно роговица – внешняя выпукло-вогнутая, защитная и одновременно фокусирующая линза оптической силой 40 диоптрий. Достаточно незначительного нарушения «расчетной» кривизны, неравномерного распределения толщины, помутнения или микроскопической экскавации (изрытости, рыхлости поверхности), – и четкое зрение становится физически невозможным.
Подобные ситуации в офтальмологической практике всегда были распространены настолько, что ученые и врачи не могли не искать способы хирургического исправления или «улучшения» формы роговицы. Первые реальные достижения принято связывать с разработкой (в первой трети ХХ века) и внедрением в клиническую практику (к середине ХХ века) операционной техники радиального кератомилеза (дословный перевод с греческого – «круговая резьба по роговице»): на роговицу особым образом, с применением прецизионного инструментария, наносились насечки, с тем чтобы в процессе естественного заживления и регенерации роговица приобретала необходимые геометрические параметры. Методика, развиваемая одновременно несколькими европейскими учеными, для своего времени была прогрессивной, однако обладала и рядом недостатков – как в части процента достижения планируемых результатов, так и в плане рисков.
Исключительный вклад и, в прямом смысле слова, новое дыхание хирургической коррекции зрения с 1970-х годов привнесла уникальная, – во многих смыслах, – школа выдающегося советского офтальмолога, академика С.Н.Федорова. Однако революционных, качественных изменений не добилась даже она: микрохирургия глаза по-прежнему требовала филигранной техники и высочайшей квалификации оперирующего врача, прогнозируемость результатов оставляла желать лучшего, а процент осложнений и неудач (вплоть до послеоперационной слепоты) оставался высоким.
Истинной революцией стала методика ФРК, или фоторефракционная кератэктомия. Такое название получила одна из первых (и до сих пор – одна из основных) техник лазерной послойной абляции (выпаривания) роговой оболочки, в результате чего кривизна ее поверхности приобретает нужную форму. ФРК стала возможной благодаря тому, что в одной «точке времени» сошлись сразу несколько фундаментальных инноваций. К 80-м годам ХХ века офтальмологи уже в точности знали – что именно надо делать с роговой оболочкой для пожизненного устранения рефракционной аномалии. Физики к этому моменту добились решающих успехов в создании особого вида квантовых генераторов – эксимерных лазеров, работающих в УФ-диапазоне на газообразных рабочих веществах. Наконец, лавинообразное развитие, удешевление, миниатюризация компьютерных технологий обеспечили возможность промеров, навигации и прицеливания на трехмерных поверхностях с такой точностью, которая в 60-70-х годах ХХ века была совершенно немыслима для повседневного и повсеместного клинического применения (оснастить каждую клинику ламповой ЭВМ размерами со средний супермаркет не представлялось возможным). Сочетание трех этих факторов и открыло новую эру в офтальмологии: появилась возможность рассчитать воздействие и скорректировать аномальную роговицу таким образом, чтобы фокус пропускаемого светового потока приходился точно на хрусталик и далее – на сетчатку. Одновременно были достигнуты совершенно новые уровни безопасности, скорости и прогнозируемости офтальмохирургических процедур.
Сегодня в многочисленных модификациях практикуются, фактически, два основных подхода: уже упомянутая ФРК и LASIK. При этом бесконечные названия, новые и все более эффектные, не всегда отражают реальные преимущества: напр., метода SuperLASIK в строгой медицинской терминологии нет, это сугубо рекламный ход.
Главное различие между ФРК и LASIK в том, что первая техника полностью бесконтактна, а вторая является комбинированной – микрохирургическая подготовка завершается эксимер-лазерной «доводкой». У каждой методики есть свои плюсы и минусы. В частности, при ФРК несколько длиннее период послеоперационной реабилитации, в течение которого возможен определенный субъективный дискомфорт. Этих недостатков LASIK практически лишен, однако сопряжен с более высоким риском интраоперационного инфицирования и других осложнений, связанных с механическим контактом – ведь лазерной коррекции подвергается не внешний слой роговицы (его подрезают и отгибают лоскутом при помощи микрохирургических приспособлений), а более глубокие прослойки. В целом, в каждом конкретном случае выбор метода вмешательства разумнее всего доверить врачу – ни один способ не является «лучше» другого. Главное, что сейчас такой выбор вообще существует.
ПОДРОБНЕЕ О ЛАЗЕРНОЙ КОРРЕКЦИИ ЗРЕНИЯ >>>
Отзывы пациентов после восстановления зрения с помощью лазера
Лазер в лечении заболеваний сетчатки
Фактически, любая проблема с сетчаткой глаза, – светочувствительной рецепторной тканью, тонким слоем выстилающей глазное дно, – означает прямую и реальную угрозу зрению как таковому. В свою очередь, основной тип ретинальных проблем – это дистрофия и атрофия, т.е. органическая дегенерация, утрата сетчаткой своих уникальных функций и, в конечном счете, отслоение от кровоснабжающей сосудистой оболочки. Причины подобного развития событий могут быть самыми разными (от травмы и воспаления до сахарного диабета), однако в основе лежит дефицит или полное прекращение доставки питательных веществ и связанного эритроцитами кислорода.
Лазерная терапия сетчатки в таких случаях означает, в первую очередь, бесконтактную коагуляцию – высокотемпературное импульсное «припаивание», «вплавление» начинающей отслаиваться ткани лазерным лучом на ее изначальное место. В ряде случаев такое вмешательство позволяет также остановить сам патологический процесс, ведущий к катастрофе.
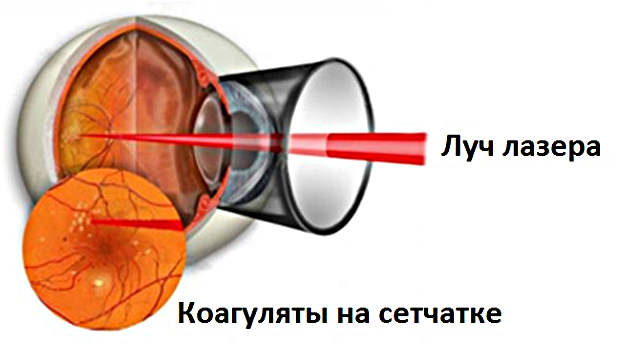
Во многих клинически тяжелых ситуациях (дистрофия по типу «следа улитки», патология глазной кровеносной системы, диабетическая ретинопатия, тромбозы сетчаточных вен и артерий, системная сосудистая патология, возрастная дистрофия макулы, – наиболее чувствительного «желтого пятна» в центре сетчатки, – и пр.) метод лазерной коагуляции попросту не имеет альтернатив.
Вместе с тем, такое вмешательство выполняется «одним днем», в амбулаторных условиях, быстро, безболезненно (под надежной местной капельной анестезией) и, что очень важно, практически не имеет противопоказаний.
Каких-либо существенных ограничений послеоперационный период также не подразумевает. На глаз помещается специальная конденсирующая линза, нацеливание и включение-выключение лазера контролируется компьютером, все манипуляции осуществляются с использованием микроскопа и на соответствующем уровне точности.
Преимущества лазерной коагуляции
- лазерная коагуляция, – единственный бесконтактный способ спасения сетчатки; разгерметизация глазного яблока не требуется, риск инфицирования (учитывая стерильные условия) сведен к нулю;
- не нужны ни швы, ни гемостатические мероприятия, поскольку нет надрезов, интраоперационного кровотечения и, вообще, хирургической травматизации;
- не нужен общий наркоз (по большому счету, без местной анестезии тоже можно обойтись, но по ряду причин она все-таки применяется), что автоматически снимает ряд противопоказаний;
- необходимость в реабилитации и послеоперационных ограничениях практически отсутствует.
ПОДРОБНЕЕ О ЛАЗЕРНОЙ КОАГУЛЯЦИИ СЕТЧАТКИ >>>
Восстановление зрения при вторичной катаракте
Катаракта, или помутнение хрусталика (которое сопровождается также рядом патологических изменений его ткани на клеточном уровне), по сей день лидирует в статистическом перечне причин приобретенной слепоты. Соответственно, исключительную важность и актуальность имеют любые прогрессивные и эффективные методы антикатарактального лечения.
Существует множество клинических вариантов и разновидностей катаракты, однако ключевое значение имеет ее происхождение. При первичной катаракте (как самостоятельном заболевании, не связанном с внешними причинами) мутнеет прозрачная хрусталиковая ткань; при вторичной, как правило, уплотняется и теряет прозрачность задняя капсула хрусталика (причем это может быть и ИОЛ – имплантированный искусственный хрусталик, который сам по себе не обладает свойством мутнеть).
Наиболее мощный и эффективный, на сегодняшний день, метод устранения вторичной катаракты и восстановления исходного состояния зрительных функций – это вмешательство с помощью современных неодимовых диодных YAG-лазеров. Разработаны специальные техники, – например, лазерная дисцизия), позволяющие быстро и бескровно удалить разросшийся эпителий (фиброз задней капсулы), освободив тем самым оптический путь для прохождения светового потока в полной его интенсивности. Поколение YAG-лазеров отличается ультракоротким импульсным действием (соотв., минимальной травматичностью), сверхвысокой точностью навигации луча и новыми стандартами безопасности.
ПОДРОБНЕЕ О ЛАЗЕРНОМ ЛЕЧЕННИ ВТОРИЧНОЙ КАТАРАКТЫ >>>
Лазеры в лечении глаукомы
Глаукома, или синдром хронически повышенного внутриглазного давления (ВГД), занимает второе после катаракты место как причина слепоты. В большинстве случаев к стойкому возрастанию ВГД приводят те или иные проблемы в дренажной системе глаза – нарушения отвода и циркуляции внутриглазных жидкостей.
При назначении лазерного вмешательства в данном случае не ставится цель коррекции зрения; в терапии глаукомы прежде всего необходимо устранить сращения, спайки или иные механические препятствия, затрудняющие или блокирующие внутриглазную гидродинамику. Антиглаукоматозные лазерно-хирургические техники разрабатываются уже более 40 лет и продолжают интенсивно развиваться. Следует отметить, что при лазерном лечении глаукомы (как, собственно, и другой офтальмопатологии) существенное, – если не решающее, – значение имеют технические характеристики применяемого оборудования, т.е. наилучшие результаты демонстрируют, как правило, клиники, оснащенные наиболее современными и функционально мощными лазерными комплексами.
Суть вмешательства сводится к точно рассчитанному импульсному ожогу в участке дренажного блока, вследствие чего наступает атрофия и рубцевание разросшейся ткани (метод коагуляции) или ее микровзрывное разрушение ударной волной (метод деструкции). Наиболее распространенными и широко практикуемыми техниками «светового» лечения глаукомы сегодня считаются лазерная иридотомия и лазерная трабекулопластика (трабекула – внутриглазной тяж, мембранная перегородка).
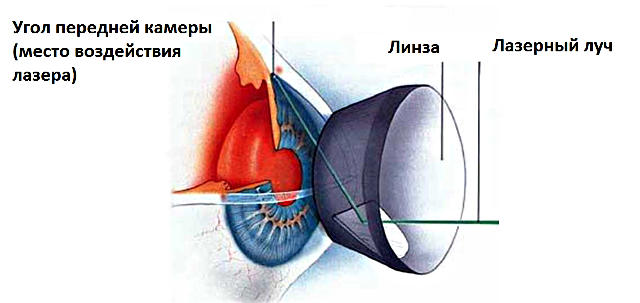
Необходимо понимать, впрочем, что ничто в медицине (по крайней мере, современной) не является панацеей. Даже у офтальмолазерной методологии есть не только достоинства, но и определенные недостатки.
Преимущества:
- восстановление природных дренажных путей и естественной циркуляции внутриглазной жидкости;
- отсутствие необходимости в общем наркозе и наложении швов;
- возможность осуществления вмешательства в амбулаторном режиме;
- сокращение восстановительного послеоперационного периода до минимума;
- нулевой риск осложнений, типичных для традиционного офтальмохирургического вмешательства;
- финансовая доступность по сравнению с полномасштабными операциями в условиях стационара.
Недостатки:
- зависимость эффективности операции от «стажа» глаукоматозного процесса: на более поздних стадиях терапевтический эффект существенно меньше, чем при раннем вмешательстве;
- определенная вероятность развития обратного эффекта (т.н. реактивный синдром), т.е. повышения внутриглазного давления и/или воспаления в первые послеоперационные часы;
- риск повреждения заднего эпителиального клеточного слоя роговицы, хрусталиковой капсулы и кровеносных сосудов радужной оболочки;
- вероятность образования спаек (синехий) в угле передней камеры глаза.
ПОДРОБНЕЕ О ЛАЗЕРНОМ ЛЕЧЕНИИ ГЛАУКОМЫ >>>
Цены на операции по восстановлению зрения с помощью лазера
| Наименование обследования/метода коррекции |
Цена услуги (руб.), |
| LASIK при близорукости и дальнозоркости (без астигматизма) | от 35 000 |
| транс-ФРК (фоторефракционная кератэктомия) | 130 000 |
| Epi-LASIK | 130 000 |
| Super-LASIK | 120 000 |
| Femto-LASIK | 100 000 |
| Персонализированный Femto-LASIK (Femto Super LASIK) | 120 000 |
| Лазерная коагуляция сетчатки (1 квадрант) | 11 000 |
| Лазерная коагуляция при макулярном отеке (1 сеанс) | от 12 000 |
| Селективная лазерная трабекулопластика при глаукоме | 15 000 |
| ИАГ-лазерная перифирическая иридотоми (ЛИЭ) | 11 000 |


 Написать в WhatsApp
Написать в WhatsApp Задать свой вопрос
Задать свой вопрос


 Telegram
Telegram